Остеопороз
Содержание:
- Общие рекомендации при варикозной болезни
- Как питание при остеопорозе влияет на развитие заболевания, ошибки при составлении рациона
- Классификация переломов
- Что можно и нужно есть при остеопорозе
- Симптомы остеопороза позвоночника
- Упражнения для людей с запущенной формой артроза
- Нестероидные противовоспалительные (НПВП, НПВС)
- Причины остеопороза
- Методы лечения остеопороза
Общие рекомендации при варикозной болезни
При варикозной болезни важно постоянное наблюдение врача-флеболога, соблюдение всех рекомендаций и прием необходимых медикаментов. Варикозное расширение вен требует внесения серьезных изменений в привычный образ жизни
Без них эффект от медикаментов будет не таким заметным, вероятны осложнения. Рекомендовано:
Как можно больше двигаться, по возможности отказаться от сидячей работы и малоподвижного образа жизни.
Ограничить тяжелые физические нагрузки, подъем тяжестей, натуживание и повышение внутрибрюшного давления.
Скорректировать питание таким образом, чтобы предотвратить запоры и диарею. Они негативно влияют на кровообращение в венах малого таза и нижних конечностей
Рациональное питание не менее важно и для получения всех необходимых нутриентов, витаминно-минеральных компонентов, ограничения поступления пустых калорий, ведущих к лишнему весу.
Отказаться от вредных привычек, которые отрицательно влияют на тонус сосудов и кровообращение.
- Носить компрессионное белье, если это рекомендовано лечащим врачом.
- Полноценно отдыхать, спать не менее 8 часов. Во время сна и отдыха ноги должны находиться в приподнятом положении. Это облегчает отток крови от нижних конечностей.
- Выполнять гимнастику, контрастные ножные ванны, чтобы тонизировать стенки вен.
- Применять все прописанные врачом препараты в строгом соответствии со схемой лечения, не меняя лекарства на свое усмотрение.
- Отказаться от попыток самолечения варикозной болезни сомнительными народными рецептами. Любые лечебные мероприятия нужно обсуждать с врачом.
Как питание при остеопорозе влияет на развитие заболевания, ошибки при составлении рациона
Специальная диета при остеопорозе – часть терапии. Она помогает восполнить дефицит необходимых костям веществ, остановить патологический процесс и укрепить скелет совместно с грамотно разработанным медикаментозным планом лечения.
Чаще всего заболевание развивается из-за нарушения употребления ряда нутриентов (питательных веществ, витаминов, минералов). Минеральная основа скелета – это фосфор и кальций. И в большинстве случаев именно нарушение обмена этих веществ приводит к остеопорозу. Чтобы организм получал достаточно кальция, важна хорошая его всасываемость кишечным трактом. Этот процесс будет проходить правильно при трех условиях:
- диета при остеопорозе должна содержать достаточно кальция;
- организм должен быть обеспечен витамином D;
- желудочно-кишечный тракт должен быть здоров.
Когда организму не хватает кальция, он извлекает его из костей. В результате и уменьшается костная масса, скелет становится хрупким. Сегодня приняты следующие нормы потребления кальция в сутки:
- для детей от 1 до 3 лет – 500 мг;
- для детей от 4 до 8 лет – 800 мг;
- для подростков от 9 до 18 лет – 1300 мг;
- от 18 до 60 лет – 1000 мг;
- рацион питания для пожилых (старше 60 лет) для предотвращения остеопороза должен содержать 1200 мг.
Меню при остеопорозе должно составляться индивидуально. При этом сначала выясняют возможные причины низкой абсорбции кальция в кишечнике. Это может быть:
- почечная недостаточность;
- синдром мальабсорбции, связанный с энтеропатией;
- нарушение гормональной регуляции (питание при остеопорозе у женщин назначается после анализа на эстрогены, а также – и у мужчин в том числе – на гормоны щитовидной железы, инсулин, кальцитонин, паратгормон);
- много кислот в рационе – щавелевой, аскорбиновой, лимонной.
Нужно выяснить и причины, по которым организм стал нуждаться в повышенном потреблении кальция, то есть почему он буквально разрушает сам себя. Это может быть связано с:
- артериальной гипертензией;
- опухолями толстого кишечника;
- повышенным выведением кальция из организма с желчью или мочой;
- гиперпаратиреозом.
Основные направления диетотерапии при составлении меню при остеопорозе:
- включение в рацион продуктов, богатых кальцием;
- минерализация воды;
- стимуляция секреторной функции желудка посредством диеты;
- улучшение усвоения кальция организмом;
- восстановление процесса всасывания кальция кишечником.
При определении того, что есть при остеопорозе конкретному пациенту, учитывают пищевую непереносимость и возможные ферментопатии. К последним относится недостаточность лактозы, например.
При определении плана правильного питания при остеопорозе часто совершается ряд ошибок:
- недостаток кальция в рационе;
- избыток пищевых волокон, щавелевой и фитиновой кислот;
- дефицит белков, как и их избыток, приводящий к высокому выведению кальция с мочой;
- избыток углеводов и фосфора в рационе;
- злоупотребление кофе и кофеинсодержащими напитками;
- употребление большого количества алкоголя;
- избыток натрия, при котором кальций тоже теряется с мочой;
- повышенный калораж;
- недостаток витамина D, редкие прогулки в солнечные дни;
- дефицит жиров (он приводит к нарушению усвояемости витамина D и других жирорастворимых нутриентов), а также их значительный избыток, при котором плохо всасывается кальций.
Если еда при остеопорозе содержит адекватное (физиологическое) количество белков, то всасывается примерно 15% кальция. При дефиците белков этот показатель падает до 5%.
Исключительно вегетарианская диета, с точки зрения медицины, доказано вредна. Продуктов, которые употребляет вегетарианец, при остеопорозе недостаточно. Обязательно нужно включать в рацион молочные продукты.
Особенно это важно для женщин в период менопаузы. Если же включение такой пищи невозможно, то получать кальций вегетарианцы могут из тофу, соевого молока, неочищенного зерна, репы, капусты, орехов, бобовых культур
Какие молочные продукты нужно есть при остеопорозе
Молоко и молочные продукты – лучшие источники кальция. 100 мг этого вещества содержится в следующих порциях:
- 90 г молока;
- 90 г кефира или йогурта;
- 70-80 г творога;
- 110 г сметаны;
- 20-25 г плавленого сыра (настоящего, а не сырного продукта);
- 15 г твердого сыра;
- 75 г натурального сливочного или молочного мороженого.
Полностью покрыть суточную потребность в кальции только продуктами питания нельзя. Поэтому принимают карбонат кальция или кальция цитрат (при низкой секреции желудка).
Классификация переломов
По происхождению выделяют переломы врожденные и приобретенные. Название «врожденные» можно считать условным, так как при внутриутробном развитии плода встречаются только аномалии и пороки развития скелета. Переломы, которые возникают во время прохождения плода по родовым путям и при родовспоможении, называются акушерскими и являются разновидностью приобретенных.
Приобретенные переломы разделяются на две группы: травматические и патологические. Самую многочисленную группу приобретенных переломов составляют травматические, которые возникают от одномоментного воздействия чрезмерной механической силы при транспортной, производственной, военной и других видах травм. При травматическом переломе одномоментно с костью повреждаются и окружающие ее мягкие ткани.
При нарушении целости кожи под воздействием травмирующего предмета или острого отломка кости возникают открытые переломы.
Если целость кожи не нарушена, то перелом называется закрытым.
Основную массу переломов мирного времени составляют закрытые переломы. Среди открытых переломов особо опасны огнестрельные, так как они сопровождаются обширным повреждением костей, мягких тканей, сосудов и нервов.
Патологические переломы встречаются в костях, пораженных патологическим процессом (туберкулез, метастазы злокачественной опухоли, остеомиелит, остеопороз и др.).
По характеру повреждения кости выделяют переломы полные — когда нарушена непрерывность костной ткани — и неполные — в этом случае излом не проходит через весь поперечник кости. Неполные переломы — это трещины, поднадкостничные переломы у детей по типу «зеленой веточки».
В большинстве случаев переломы сопровождаются смещением отломков. Этому способствуют направление, степень выраженности травмирующей силы, рефлекторное сокращение мышц в ответ на травму. Кроме того, вторичное смещение костных отломков может наступить при нарушении правил перекладывания пострадавшего и его неправильной транспортировки.
В зависимости от развития осложнений переломы подразделяются на неосложненные и осложненные.
Основные осложнения переломов:
- травматический шок;
- повреждения сосудов (кровотечение, пульсирующая гематома);
- повреждения нервов (параличи);
- повреждения жизненноважных органов (головной мозг, легкие, печень и др.);
- жировая эмболия (в моче — нейтральный жир).
По направлению линии перелома выделяют переломы: поперечные, продольные, косые, винтообразные и др. Характер линии перелома обусловлен механизмом травмы. Так, при воздействии травмирующего агента по оси кости возникает вколоченный перелом.
По локализации перелома трубчатых костей выделяют три вида переломов:
- диафизарный — в диафизе кости;
- метафизарный (околосуставной) — в зоне губчатого вещества. Чаще они бывают вколоченными;
- эпифизарный — внутрисуставной, при этом разрывается суставная сумка и происходит смещение. Такой перелом называют переломовывих.
По сложности повреждения опорно-двигательного аппарата (ОДА) выделяют простые и сложные переломы. При простом нарушена целостность одной кости, при сложном — двух костей или перелом сопровождается вывихом, разрывом связок, капсулы сустава.
В.Дмитриева, А.Кошелев, А.Теплова
«Перелом, виды переломов» и другие статьи из раздела Общая хирургия
- Травматические вывихи, первая помощь при травматических вывихах
- Симптомы переломов
- Вся информация по этому вопросу
Что можно и нужно есть при остеопорозе
В первую очередь важно потреблять как можно больше кальция. Предлагаем таблицу того, что едят при остеопорозе, чтобы восполнить дефицит этого нутриента
| Продукт питания | Объем одной порции | Содержание в одной порции кальция в мг |
|
Молоко и молочные продукты |
250 мл |
300 |
|
Мороженое |
250 г |
208 |
|
Йогурт цельномолочный |
250 г |
275 |
|
Обезжиренный йогурт |
250 г |
452 |
|
Голландский сыр |
30 г |
195 |
|
Домашний обезжиренный сыр |
30 г |
138 |
|
Сыр чеддер |
30 г |
211 |
|
Швейцарский сыр |
30 г |
259 |
|
Пармезан |
1 столовая ложка |
69 |
|
Мясо моллюсков |
100 г |
88 |
|
Консервированный с костями лосось |
100 г |
198 |
|
Устрицы |
5-8 шт. |
94 |
|
Консервированные с костями сардины |
100 г |
449 |
|
Сушеный инжир |
5 шт. |
126 |
|
Апельсин |
1 шт. |
66 |
|
Чернослив |
10 шт. |
51 |
|
Фундук или миндаль |
15 шт. |
38 |
|
Семена подсолнечника |
30 г |
34 |
|
Тофу |
100 г |
128 |
|
Красные бобы |
½ стакана |
110 |
|
Вареная брокколи |
2/3 стакана |
88 |
|
Фенхель в сыром виде |
100 г |
100 |
|
Вареная белокочанная капуста |
½ стакана |
134 |
|
Сырые морские водоросли |
100 г |
567 |
|
Сырая ламинария |
100 г |
1,093 |
|
Тыква |
1 шт. среднего размера |
122 |
Важно! Все блюда должны готовиться в щадящем режиме, чтобы максимально сохранить все полезные вещества и витамины, в том числе кальций. Предлагаем таблицу того, что можно и нельзя есть при остеопорозе
В перечень разрешенных продуктов включены не только богатые кальцием, но и другими незаменимыми при данном заболевании нутриентами
Предлагаем таблицу того, что можно и нельзя есть при остеопорозе. В перечень разрешенных продуктов включены не только богатые кальцием, но и другими незаменимыми при данном заболевании нутриентами.
| Разрешенные продукты | Крайне нежелательные продукты |
|
|
Важно! Количество свежих фруктов и овощей должно быть умеренным. Это связано с тем, что пищевые волокна, содержащиеся в них, нарушают усвоение кальция, если употребляются в избытке
Симптомы остеопороза позвоночника
Остеопороз может очень долго протекать без каких-либо симптомов. На ранних стадиях определить его можно, измерив свой рост и сравнив его с тем, каким он был в 20-25 лет. Также на остеопороз грудного отдела позвоночника или шейного укажет изменение осанки.
По мере развития остеопороза позвоночника проявляются следующие признаки:
- Боль. Она возникает в основном при компрессионных нагрузках. Это может быть падение, поднятие тяжести. Остеопороз поясничного отдела позвоночника проявляется болью при резких поворотах торса. Болевой синдром может ослабевать через 4-6 недель после проявления. Если позвоночник поражен множественными микропереломами, это приводит к видоизменению позвонков и их постепенному прогибанию. Пациенты в этом случае ощущают периодическую боль, которая обостряется при смехе, чихании, кашле, смене положения тела после долгого сидения.
- Снижение роста. Разница между прежними и нынешними показателями может составлять 10-15 см.
- Остеопороз грудного отдела позвоночника проявляется уменьшением размеров грудной клетки. Из-за этого руки выглядят неестественно длинными.
- Деформация позвоночника. Происходит, когда болезнью поражены более одного позвонка. Обычно такую симптоматику дает остеопороз поясничного отдела позвоночника при поражении 1-2 позвонков. Деформация происходит и при вовлечении в процесс грудного отдела – 10-12 позвонков. Человек в результате становится сутулым, по мере прогрессирования болезни может сформироваться горб или горбы.
- Уменьшение расстояния между тазовыми костями и зоной ребер. При этом человек с остеопорозом позвоночника чувствует боль в боку.
- Болезненность позвонков при пальпации. Этот симптом проявляется при недавнем компрессионном переломе.
- В патологический процесс могут вовлекаться нервные корешки и спинной мозг. При этом возникают самые разные дисфункции: от потери чувствительности на каких-то участках тела до паралича конечностей.
- Остеопороз шейного отдела позвоночника вызывает боль после долгого сидения или стояния, слабость и болезненность в руках, дискомфорт в плечевом поясе, головные боли, скачки АД, онемение, покалывание и судороги в руках.
- Ломкость волос, ухудшение состояния зубов и ногтей.
Упражнения для людей с запущенной формой артроза
Даже если артроз тазабедренного сустава или коленного зашел слишком далеко, если вам уже показано эндопротезирование, не стоит отказываться от плавания, чтобы держать мышцы в тонусе. В воде можно выполнять такие действия:
- Ходьба. Ходить лучше по мелководью, поскольку на глубине хождение вызывает напряжение мышц.
- Махи ногами. Возьмитесь рукой за бортик и плавно поднимайте ноги вверх, согнув их в колене на 45°.
- Поднятие ног в сторону. Встаньте по пояс в воду и поочередно поднимайте ноги, задерживаясь на несколько секунд. Амплитуду движения можно постепенно увеличивать.
- Марш. При артрозе коленного сустава страдают подколенные и четырехглавые мышцы. Марширование с высоким подниманием бедра направлено на их тренировку.
- Приседания. Обопритесь спиной на стенку бассейна и спокойно приседайте, сгибая колени. Начните с 5 повторений.
- Круговые движения ног. Согните ногу в колене и выполняйте круговые движения сначала по малой, а затем по большой траектории.
- Растяжка сухожилий. Встаньте по пояс в воду, обопритесь на стенку бассейна. Напрягите бедренные и ягодичные мышцы, вытяните руки в стороны, а ладонями прикоснитесь к стенке. Вытяните вперед одну ногу и распрямите ее максимально сильно. Задержитесь в таком положении на 5 секунд, пока не почувствуете ощущение растяжки сухожилия.
Брасс – оптимальный стиль плавания при артрозе
А напоследок совет. Никогда не принимайте перед тренировкой обезболивающие препараты. Вы можете не заметить перегрузки мышц и нанести вред своему организму. Если у вас диагностировали артроз, назначили медикаменты, хондропротекторы, внутрисуставные инъекции жидкого эндопротеза, не ограничивайтесь фармацевтическими методами. Организму нужно помочь восстановиться, и плаванье с минимальными нагрузками на сустав подходит для этого как нельзя лучше!
Нестероидные противовоспалительные (НПВП, НПВС)
Нестероидные противовоспалительные препараты (НПВС, НПВП) уменьшают воспалительный ответ организма, поэтому хороши, как симптоматическое средство. Препараты НПВС помогают снять боль, значительно уменьшить отёк и снизить температуру, если она есть. Для полноценного лечения аутоиммунных заболеваний мы используем, в основном, подходящий вариант , , .
При плохой переносимости нестероидные противовоспалительные препараты подлежат замене на препараты других групп. Исходя из ситуации, мы обычно подбираем комбинацию из противовоспалительного и обезболивающего препаратов.
При необходимости Ваш лечащий врач подберет препарат в зависимости от нужного эффекта и преобладающего симптома: отёка, боль и т.д.
В нашей практике чаще всего используются следующие нестероидные противовоспалительные препараты: Аспирин, Диклофенак, Вольтарен, Ортофен, Ибупрофен, Нурофен, Индометацин, Нимесил, Найз, Аэртал, Мовалис, Парацетамол, Кетопрофен, Кетонал, Целебрекс, Ксефокам.
Препараты НПВС могут быть использованы в виде таблеток, мазей, инъекций или в свечах
В ответ на воздействие какого-либо повреждающего фактора (инфекция, травма, ожог, аутоиммунная агрессия и др.), организм отвечает защитной реакцией, т.е. воспалением. В поврежденном участке тела синтезируются особые вещества – простагландины, которые создают условия для борьбы с повреждением:
- увеличивается приток крови,
- повышается температура,
- нервная система извещается о происходящем через болевые рецепторы.
Нестероидные противовоспалительные препараты обладают тремя основными эффектами:
- противовоспалительным
- обезболивающим
- жаропонижающим
Мы стараемся использовать НПВП селективного действия, которые блокируют преимущественно ЦОГ2 (ЦОГ1 и ЦОГ2 – ферменты, участвующие в развитии воспаления). Это намного безопаснее для желудочно-кишечного тракта. При необходимости прием нестероидных противовоспалительных препаратов может быть проведен под прикрытием противоязвенного препарата.
Принимать НПВП следует с едой, и такой периодичностью, чтобы препарат не накапливался в избыточной концентрации.
Когда мы видим пациентов, «подсевших» на НПВП, обычно обнаруживается недостаточное внимание к причине и механизмам развития болезни
В случае аутоиммунных болезней (ревматизм, ревматоидный артрит, болезнь Бехтерева, системная красная волчанка, псориатический артрит, реактивный артрит, васкулит и др.), обычно это отказ от иммуномодулирующего лечения, и борьбы с инфекцией, гиперактивное состояние нервной системы.
При остеохондрозе, артрозе, остеоартрозе– недостаточное внимание физиотерапии и реабилитации, неправильно подобранная гимнастика, отказ от лечения .
При грыже позвоночного диска – продолжающееся давление грыжи на спинной мозг или нерв.
При подагре – недостаточное выведение из организма мочевой кислоты.
В подобных случаях мы выполняем анализы крови и мочи, в поисках более тонких и безопасных способов воздействия на течение заболевания. Даже когда болезнь имеет генетические корни, в большинстве случаев это удается.
Причины остеопороза
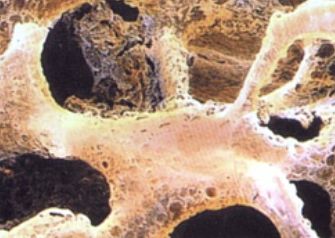
Остеопороз развивается постепенно. Это – хроническое и прогрессирующее заболевание. Деградация костной ткани связана с нарушением метаболизма её минеральных составляющих – кальция, магния, фтора. Эти нарушения обычно носят возрастной характер: после 35 лет содержание кальция в костной ткани постепенно начинает снижаться. Обменные процессы регулируются гормонами, поэтому гормональные изменения, происходящие с угасанием репродуктивной функции, сказываются и здесь: в менопаузе скорость потери кальция значительно возрастает. Вследствие этого остеопороз в большей степени – женское заболевание. Считается, что каждая третья женщина в возрасте 60-70 лет болеет остеопорозом, а после 80 лет – остеопороз выявляется у двух женщин из трех.
У мужчин остеопороз встречается реже. Вероятность его развития также повышается с возрастом. Но заболевание может быть выявлено и в молодом возрасте и даже у детей.
Факторы, повышающие риск развития остеопороза
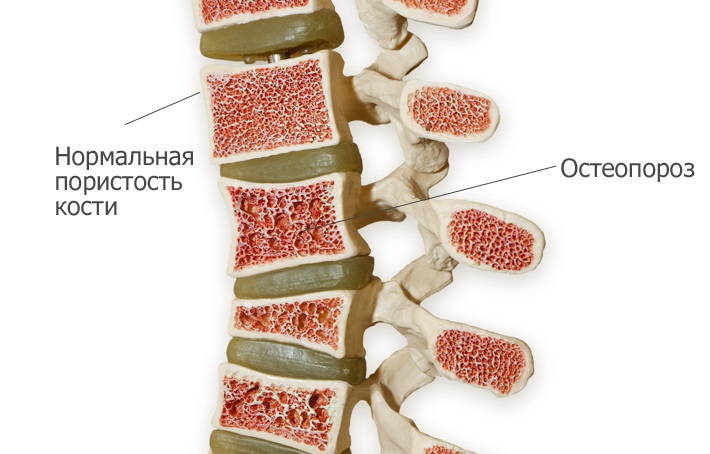 Прежде всего, можно выделить группу факторов, которая обусловлена генетическими и индивидуальными особенностями человека и не зависит от его действий. Это:
Прежде всего, можно выделить группу факторов, которая обусловлена генетическими и индивидуальными особенностями человека и не зависит от его действий. Это:
- генетическая предрасположенность. Проявляется через семейный анамнез: если у близких родственников (мать, отец, брат сестра) выявлялся остеопороз или повышенная склонность к переломам при незначительных травмах, то остеопороз весьма вероятен.
- женский пол;
- низкорослость, хрупкое телосложение («узкая кость»), малая масса тела;
- менопауза, в том числе преждевременное прекращение месячных.
Другая группа факторов зависит от образа жизни человека. Поэтому влияние данных факторов может быть устранено:
- малоподвижный образ жизни;
- недостаточное поступление кальция с пищей. Среднее потребление кальция не должно быть менее 1000 мг в сутки;
- неправильное питание – избыточное употребление белка приводит к потере кальция из костной ткани, а избыточное количество жиров и пищевой клетчатки мешает всасыванию кальция в кишечнике;
- дефицит витамина D. Данный витамин поступает с пищей, но он также вырабатывается самим организмом – под воздействием солнечных лучей. Недостаточное пребывание на солнце может стать причиной его дефицита;
- курение. Никотин способствует выведению кальция из организма (кальциурии): 1 пачка сигарет в день в течение жизни приводит к потере от 5 до 10% костной массы;
- злоупотребление алкоголем;
- чрезмерное употребление кофе.
Также надо учитывать, что риск развития остеопороза увеличивается в результате:
- большого количества беременностей (более трех);
- длительного вскармливания грудью (более 6-8 месяцев);
- гинекологических заболеваний (при нарушении менструального цикла, бесплодии, удалении яичников до естественного наступления менопаузы);
- некоторых эндокринологических заболеваний;
- длительного приема некоторых лекарственных препаратов;
- длительной иммобилизации (например, при лечении травм).
Методы лечения остеопороза
 Лечением остеопороза занимаются врачи-эндокринологи.
Лечением остеопороза занимаются врачи-эндокринологи.
Лечение остеопороза требует комплексного подхода. Оно направлено, прежде всего, на:
- замедление или остановку потери минералов из костной ткани;
- увеличение плотности костей;
- предотвращение появления переломов;
- снятие болевого синдрома;
- восстановление физической активности.
Лечение включает в себя:
- прием препаратов, увеличивающих минерализацию костей. В частности, врачи-эндокринологи «Семейного доктора» используют для этого хорошо зарекомендовавший себя препарат «Акласта»;
- обеспечение поступления в организм необходимого количества кальция и витамина D;
- сбалансированную диету;
- умеренные физические нагрузки в соответствии с рекомендациями врача;
- устранение факторов, повышающих риск остеопороза;
- женщинам в климактерическом периоде назначается гормональная заместительная терапия.
Своевременно начатое лечение (особенно при раннем выявлении остеопороза) в значительной степени снижает риск появления переломов. Удается приостановить разрушение костной ткани или даже увеличить плотность и прочность костей.
Также большое значение имеет профилактика заболевания.
Профилактика остеопороза
Прежде всего, следует отказаться от курения и сократить употребление алкоголя
Важно вести активный образ жизни, делать физические упражнения. Однако, если остеопороз уже начался, физическую активность надо согласовать с Вашим лечащим врачом: некоторые упражнения могут повышать риск возникновения переломов
Диета должна содержать необходимое количество кальция и витамина D. Рекомендуются разнообразные молочные продукты, рыба, зелень, капуста, брокколи, орехи. Витамин D содержится в рыбе (в рыбьем жире), в яичных желтках. Также полезно какое-то время находится на солнце, так как витамин D не только получается с пищей, но и вырабатывается под воздействием солнечных лучей.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку

